Tromboembolismo venoso (TEV) é um termo coletivo que descreve a trombose venosa profunda (TVP) e a embolia pulmonar (EP).
No Reino Unido, o tromboembolismo venoso é uma das principais causas de mortalidade materna - responsável por cerca de 1/3 das mortes maternas.
A gravidez é uma das principais fator de risco para TEV, resultando num risco 4-5 vezes maior. Pensa-se que isto se deve a alterações nos níveis de algumas das proteínas da cascata de coagulação (como o aumento do fibrinogénio e a diminuição da proteína S). Estas alterações tornam-se mais pronunciadas à medida que a gravidez avança, pelo que o período de maior risco é pós-parto.
Neste artigo, vamos analisar os factores de risco, as caraterísticas clínicas e o tratamento de uma doente com TEV durante a gravidez.
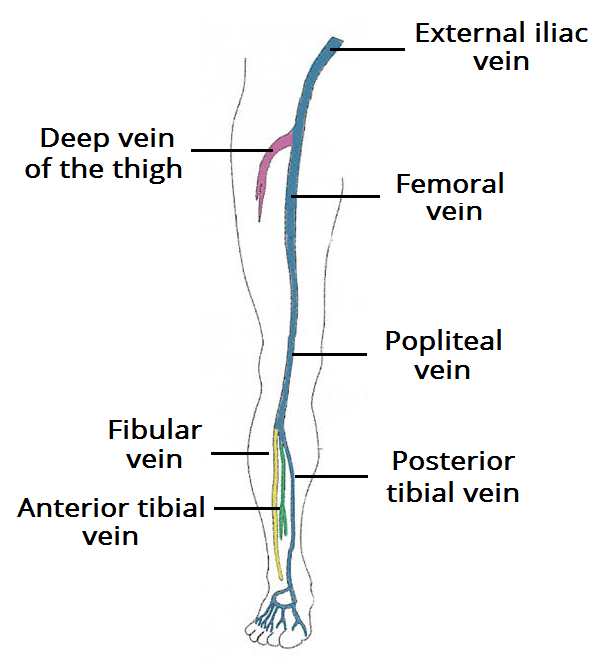
Fig 1- O sistema venoso profundo do membro inferior. Nas mulheres grávidas, a maioria das TVP forma-se nas veias proximais, sendo a perna esquerda a mais frequentemente afetada.
Factores de risco
Embora a gravidez em si seja um fator de risco importante para o desenvolvimento de um TEV, existem factores adicionais que podem aumentar ainda mais o risco. Estes podem ser divididos em factores pré-existentes, factores obstétricos e factores transitórios:
| Factores pré-existentes | Factores Obstétricos | Factores transitórios |
| Trombofilia (por exemplo, síndrome antifosfolipídica)
Co-morbilidades médicas (por exemplo, cancro) Idade >35 anos IMC >30 kg/m2 Paridade >3 Fumar Varizes Paraplegia |
Gravidez múltipla
Pré-eclâmpsia Cesariana Trabalho de parto prolongado Nado-morto Parto prematuro PPH |
Qualquer intervenção cirúrgica na gravidez ou no puerpério
Desidratação (por exemplo, hiperemese) Síndrome de hiperestimulação ovárica Internamento ou imobilidade Infeção sistémica Viagens de longa distância |
Tabela 1 - Factores de risco de TEV.
Caraterísticas clínicas

Fig 2 - Trombose venosa profunda na perna direita.
Trombose venosa profunda
O sintoma mais comum de uma trombose venosa profunda é unilateral dor nas pernas e inchaço. Outras caraterísticas clínicas incluem pirexia, edema, sensibilidade ou veias superficiais proeminentes. É importante notar que alguns destes sintomas também podem ser caraterísticas de uma gravidez normal.
Nas mulheres grávidas, a maioria das TVP forma-se nas veias proximais, com a perna esquerda mais frequentemente afetada. Pensa-se que este facto se deve ao efeito de compressão do útero sobre a veia ilíaca esquerda.
Embolia pulmonar
As principais caraterísticas clínicas de uma embolia pulmonar são dispneia de início súbitodor torácica pleurítica, tosse e (raramente) hemoptise.
Clinicamente, o doente pode apresentar taquicardia, taquipneia, pirexia, um JVP elevado (raro), ou rubor pleural ou derrame pleural (raro). É importante examinar quaisquer sinais de TVP num doente com suspeita de EP.
Diagnóstico diferencial
Trombose venosa profunda
Os diagnósticos diferenciais para a dor e o inchaço unilateral da perna incluem celulite, rutura do quisto de Baker e tromboflebite venosa superficial. Também pode ser uma caraterística de uma gravidez normal.
Nota: Se uma tromboflebite venosa superficial se estender até perto da junção venosa profunda, é tratada como uma TVP.
Embolia pulmonar
Há um grande número de diagnósticos possíveis para a dispneia e a dor torácica de início súbito. Devem ser excluídas as síndromes coronárias agudas, a dissecção da aorta, a pneumonia e o pneumotórax.
Investigações
Em caso de suspeita de TVP ou de EP, deve ser efectuado um conjunto básico de análises ao sangue, incluindo hemograma, ureia e eritrócitos, testes de função hepática e um teste de coagulação. Estas análises são necessárias antes de se iniciar qualquer tratamento.
Um aumento do dímero D é normal na gravidez, pelo que não se recomenda a realização de testes neste cenário.
Trombose venosa profunda
A investigação definitiva para uma suspeita de TVP é uma compressão ecografia duplex. Se o exame for negativo, mas a suspeita clínica se mantiver elevada, o teste pode ser repetido uma semana mais tarde (mantendo-se o doente sob anticoagulação).
Embolia pulmonar
As mulheres que apresentem caraterísticas de um PE devem ser inicialmente avaliadas com um ECG e radiografia do tórax. Gasometria arterial pode ser considerada, mas pensa-se que tem um valor de diagnóstico limitado.
O diagnóstico definitivo é feito através de TACPA ou TAC V/Q. As mulheres devem ser aconselhadas sobre o facto de o exame V/Q estar associado a um risco acrescido de cancro infantil, mas apresentar um risco menor de cancro da mama.
Se uma mulher apresentar caraterísticas clínicas de TVP e PE, deve ser realizada inicialmente uma ecografia duplex. Se esta for positiva, não é necessário efetuar a CTPA ou o exame V/Q. Desta forma, evita-se a exposição desnecessária da mulher à radiação.
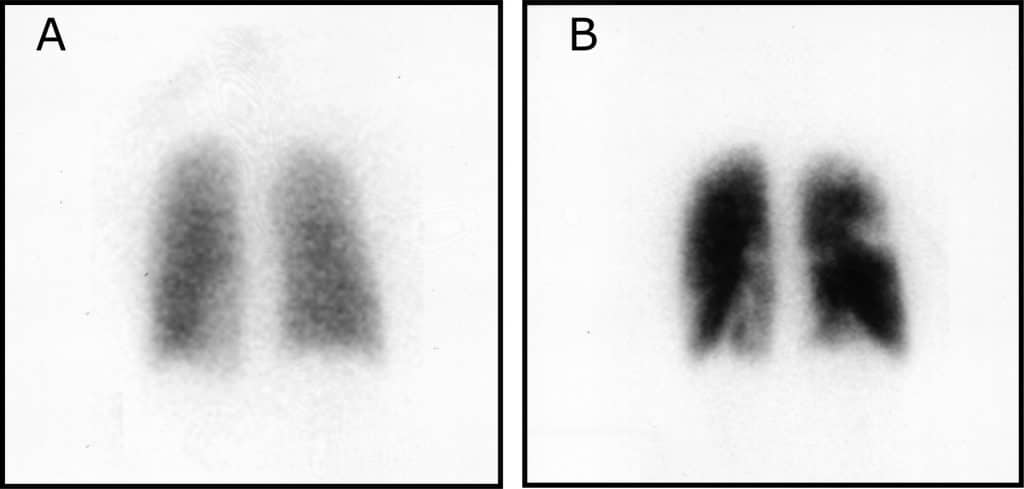
Fig 3 - Varredura V/Q mostrando incompatibilidade entre ventilação e perfusão. A - Inalação de gás Xénon 133, mostrando ventilação uniforme para os pulmões. B - Injeção IV de albumina marcada com tecnécio-99m, mostrando áreas de atividade diminuída.
Gestão
Todas as mulheres com sintomas de TEV devem fazer heparina de baixo peso molecular (LMWH) iniciada imediatamente até que o diagnóstico seja excluído por testes definitivos. A dose deve ser titulada em função do peso da mulher.
Em caso de tromboembolismo venoso confirmado, a anticoagulação deve ser mantida durante toda a gravidez, até 6-12 semanas pós-parto. As mulheres devem ser aconselhadas a suspender a sua dose 24 horas antes de qualquer indução planeada do trabalho de parto ou cesariana. Além disso, não devem tomar a sua dose se pensarem que vão entrar em trabalho de parto.
No Reino Unido, HBPM é o anticoagulante de eleição. As alternativas incluem a heparina não fraccionada e os novos anticoagulantes orais (por exemplo, rivaroxabano). A varfarina nunca deve ser utilizada no tratamento do TEV durante a gravidez, uma vez que é teratogénicoe pode levar à perda do feto por hemorragia.
Quando o tromboembolismo venoso ocorre em prazoA utilização de heparina IV não fraccionada deve ser considerada. Esta pode ser descontinuada 6 horas antes da indução planeada do parto ou da cesariana (em comparação com 24 horas para a HBPM).
Reanimação
Os doentes que sofrem de choque cardiogénico secundária a EP maciça deve ser reanimada segundo uma abordagem ABCDE (airway, ba reatar, circulação, disabilidade).
Considerar imediatamente trombólise nestes doentes, e tratamento com heparina não fraccionada IV.
Profilaxia
Todas as mulheres devem ser avaliadas quanto ao seu risco de TEV no início da gravidez. Esta avaliação deve ser repetida nos períodos intraparto e pós-natal.
Embora as diretrizes variem entre organizações, os princípios gerais da profilaxia do TEV na gravidez são os seguintes
- As mulheres devem ser avaliadas para o seu risco de desenvolver um TEV utilizando os factores de risco da Tabela 1.
- No Reino Unido, é oferecida tromboprofilaxia às mulheres grávidas que apresentem ≥4 factores de risco nos primeiros 2 trimestres, ≥3 nos 3rd trimestre, e ≥2 no período pós-parto.
- Qualquer mulher que esteja a receber tromboprofilaxia durante o período pré-natal deve continuar a anticoagulação até, pelo menos 6 semanas pós-parto (uma vez que o período pós-natal imediato apresenta o risco mais elevado).
- Um curso de 10 dias de HBPM deve ser considerado em todas as mulheres que tiveram um Cesariana (nomeadamente em caso de urgência).
Anterior TEV e trombofilia
As mulheres com TEV anterior ou trombofilia conhecida têm um risco particularmente elevado de desenvolver um TEV durante a gravidez e devem ser tratadas em colaboração com um hematologista.
| TEV anterior (provocado por cirurgia de grande porte) | Tromboprofilaxia com HBPM a partir das 28 semanas |
| Outro TEV anterior | Tromboprofilaxia com HBPM durante todo o período pré-natal |
| Deficiência conhecida de antitrombina | Tromboprofilaxia com LMWH em dose elevada (geralmente 50%, 75% ou dose completa de tratamento) |
| Síndrome antifosfolipídica conhecida | Tromboprofilaxia com LMWH em dose elevada (geralmente 50%, 75% ou dose completa de tratamento) |
Tabela 2 - Prevenção de TEV em pessoas com TEV prévio ou trombofilia.
