A fausse couche est une perte de grossesse à moins de 24 semaines de gestation. Les fausses couches précoces se produisent au cours du premier trimestre (<12-13 semaines) et sont plus fréquentes que les fausses couches tardives, qui se produisent entre 13 et 24 semaines.
Malheureusement, les fausses couches sont relativement fréquentes et se produisent dans les cas suivants 20-25% des grossesses. Elles sont classées en fonction de leurs caractéristiques cliniques et échographiques (voir annexe 1).
Dans cet article, nous examinerons les facteurs de risque, les caractéristiques cliniques et la prise en charge d'une fausse couche.
Facteurs de risque
Le les facteurs de risque pour les fausses couches :
- Âge maternel >30-35 ans (en grande partie dû à une augmentation des anomalies chromosomiques)
- Fausses couches antérieures
- Obésité
- Anomalies chromosomiques (maternelles ou paternelles)
- Fumer
- Anomalies de l'utérus
- Chirurgie utérine antérieure
- Syndrome des antiphospholipides
- Coagulopathies
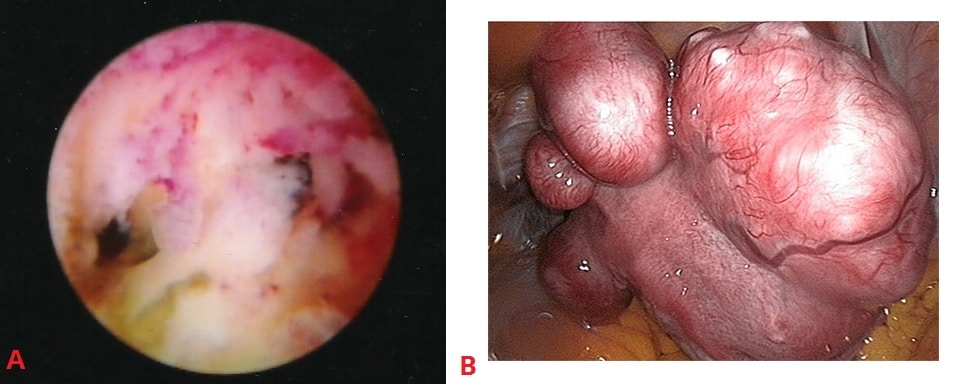
Fig 1 - Exemples d'anomalies structurelles de l'utérus. A - Adhérences intra-utérines, visibles à l'hystéroscopie. B- Fibromes utérins, visibles par laparoscopie. Ces deux anomalies constituent un facteur de risque de fausse couche.
Caractéristiques cliniques
Le principal symptôme d'une fausse couche est le suivant saignements vaginaux. Il peut s'agir de caillots ou de produits de conception. Toutefois, un nombre important de fausses couches sont découvertes fortuitement à l'échographie.
Un saignement excessif peut entraîner une instabilité hémodynamique se manifestant par des vertiges, une pâleur et un essoufflement. L'hémorragie s'accompagne souvent d'un saignement sus-pubien, les crampes (similaire à la dysménorrhée primaire).
Signes à l'examen :
- Instabilité hémodynamique - pâleur, tachycardie, tachyopnée, hypotension.
- Examen abdominal - l'abdomen peut être distendu, avec des zones localisées de sensibilité.
- Spéculum examen - évaluer le diamètre de l'orifice cervical et observer la présence éventuelle de produits de conception dans le canal cervical ou de saignements locaux.
- Examen bimanuel - évaluer toute sensibilité utérine et toute masse ou collection annexielle (envisager une grossesse extra-utérine).
Diagnostic différentiel
Les principaux diagnostics différentiels à exclure en cas de suspicion de fausse couche sont les suivants :
- Grossesse extra-utérine
- Môle hydatiforme
- Malignité du col de l'utérus/de l'utérus
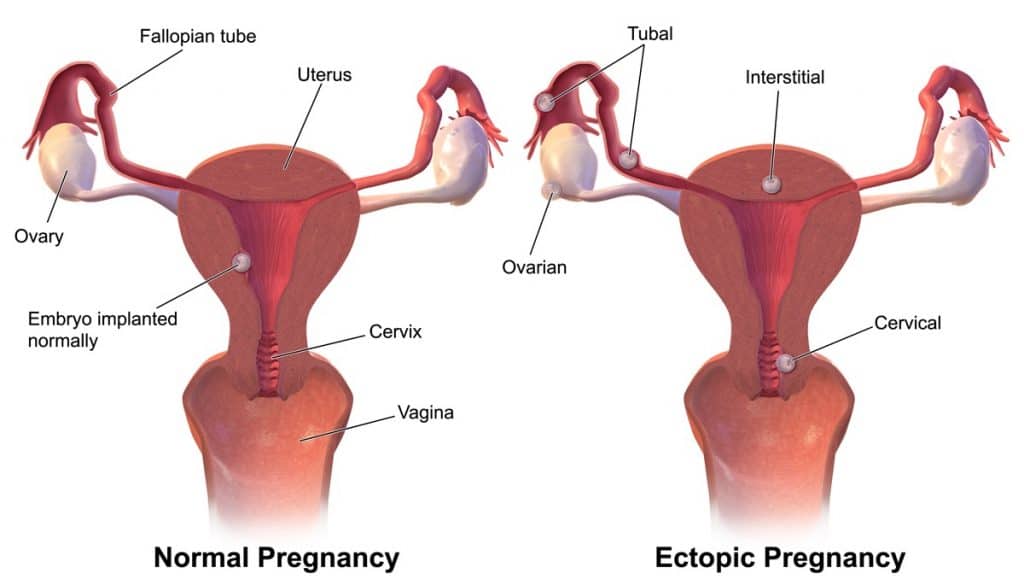
Fig 2 - Une grossesse ectopique est une grossesse implantée en dehors de la cavité utérine.
Enquêtes
Au Royaume-Uni, les patientes suspectées d'avoir fait une fausse couche (test de grossesse urinaire positif + saignements vaginaux +/- douleurs) doivent être examinées dans un centre de santé publique. Unité d'évaluation de la grossesse précoce ayant accès à un équipement de scannage et à une expertise dans la gestion des problèmes de début de grossesse.
Imagerie
Le diagnostic définitif est établi par un échographie transvaginale. L'activité cardiaque fœtale est le résultat le plus important pour exclure une fausse couche. Celle-ci est observée par voie transvaginale à 5½ - 6 semaines de gestation.
La gestation peut être estimée par la longueur de la couronne et de la croupe du fœtus (LCR). Si la LCR est inférieure à 7,0 mm et qu'aucun cœur fœtal n'est identifié, il n'est pas possible de poser un diagnostic concluant de fausse couche - un nouvel examen doit être effectué dans un délai d'au moins 7 jours.
Si le pôle fœtal n'est pas visible, mais que la grossesse intra-utérine est confirmée par la présence d'un sac gestationnel et d'une vésicule vitelline, la prise en charge dépend des éléments suivants diamètre moyen du sac (MSD). Elle est obtenue en mesurant le sac gestationnel en 3 dimensions :
- Si elle est supérieure à 25 mm, un diagnostic d'échec de la grossesse peut être posé.
- Si la taille est inférieure à 25 mm, un nouvel examen doit être organisé dans les 10 à 14 jours.
Remarque : une échographie transabdominale peut être réalisée si la patiente n'accepte pas la TVUS, ou dans le cas de gestations plus avancées. Cependant, la sensibilité et la spécificité ne sont pas aussi bonnes, et la patiente doit en être informée.
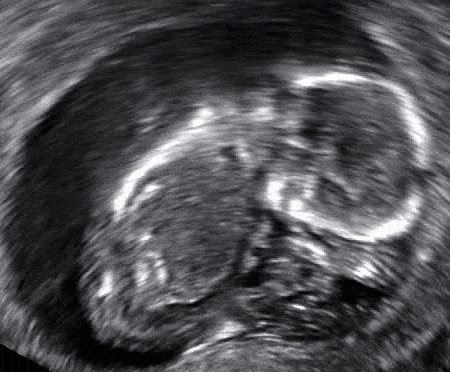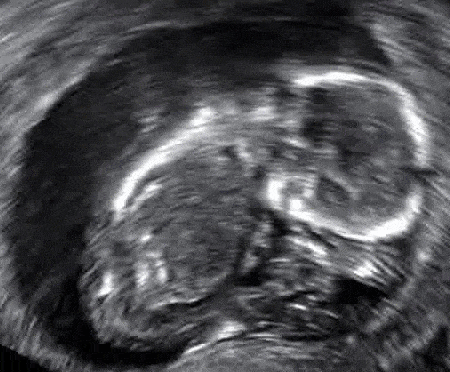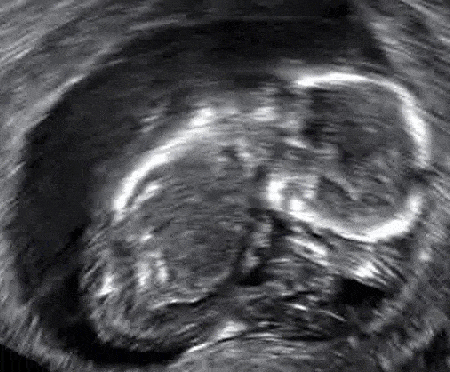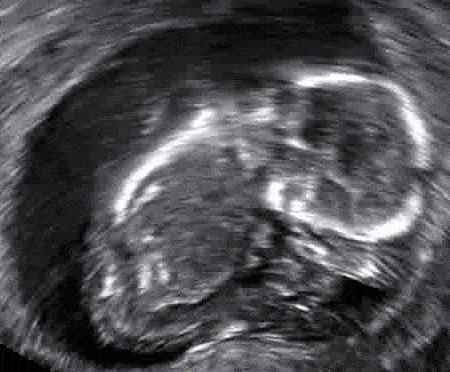
Fig 3 - Échographie d'un fœtus dont le LCR est de 67 mm. Le cœur est visible, mais il n'y a pas de battements cardiaques - il s'agit d'une fausse couche manquée.
Tests sanguins
Si l'échographie n'est pas immédiatement disponible, un b-HCG sérique peut être indiqué. Ce test ne doit pas être utilisé pour diagnostiquer une grossesse viable ou non viable, mais des mesures en série de la b-HCG sont utiles pour évaluer la possibilité d'une grossesse extra-utérine.
D'autres examens sont indiqués chez les femmes qui ont des saignements :
- Numération sanguine complète
- Groupe sanguin et statut rhésus
- Triple écouvillonnage et CRP (en cas de pyrexie)
Gestion
Il existe trois options pour la prise en charge définitive d'une fausse couche, qui comportent toutes un risque similaire d'infection.
Quel que soit le type de traitement, si la patiente est de rhésus négatif et a plus de 12 semaines de gestation, elle a besoin de prophylaxie anti-D. S'ils sont pris en charge chirurgicalement, quelle que soit la gestation, ils ont besoin d'anti-D (s'ils sont RhD-ve).
Conservateur (en attente)
La prise en charge conservatrice permet aux produits de conception (POC) de s'écouler naturellement. Les patientes doivent avoir accès aux services de gynécologie 24 heures sur 24 et 7 jours sur 7 pendant cette période.
- Avantages: Peut rester à la maison, pas d'effets secondaires des médicaments, pas de risque anesthésique ou chirurgical.
- Inconvénients: Moment imprévisible, saignements abondants et douleur pendant le passage du POC, risque d'échec nécessitant une nouvelle intervention et la nécessité d'une transfusion.
- Suivi: Certaines unités organiseront un nouveau scanner dans deux semaines. D'autres organisent un test de grossesse trois semaines plus tard.
- Contre-indications: Infection, risque élevé d'hémorragie, c'est-à-dire coagulopathie, instabilité hémodynamique.
Médical
La prise en charge médicale implique l'utilisation du misoprostol vaginal (analogue de la prostaglandine) pour stimuler la maturation du col et les contractions du myomètre.
- Avantages: Peut se faire à domicile si la patiente le souhaite, avec un accès 24 heures sur 24 et 7 jours sur 7 aux services de gynécologie, ce qui permet d'éviter les risques anesthésiques et chirurgicaux.
- Inconvénients: Effets secondaires des médicaments : vomissements/diarrhées, saignements abondants et douleurs lors du passage du POC, risque de devoir subir une intervention chirurgicale d'urgence.
- Suivi : Test de grossesse 3 semaines plus tard
Chirurgie
La prise en charge chirurgicale implique une aspiration manuelle sous anesthésie locale si la grossesse est inférieure à 12 semaines, ou l'évacuation des produits de conception retenus (ERPC).
Lors de l'ERPC, la patiente est placée sous anesthésie générale, un spéculum est passé pour visualiser le col de l'utérus, puis celui-ci est dilaté pour permettre le passage d'un tube d'aspiration et l'extraction des produits de la conception. Les patientes se rendent généralement à l'hôpital le jour de l'intervention et sortent le jour même.
- Indication précise: Hémodynamiquement instable, tissu infecté, maladie trophoblastique gestationnelle.
- Avantages: Procédure planifiée (peut aider la patiente à faire face à une fausse couche), non consciente pendant le processus (patiente sous anesthésie générale).
- Inconvénients: Risque anesthésique, infection (endométrite), perforation utérine, hémorragie, syndrome d'Ashermen, lésions de l'intestin ou de la vessie, rétention des produits de la conception.
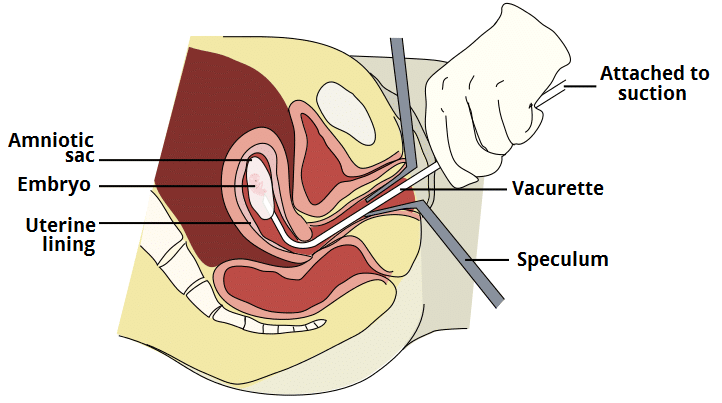
Fig 4 - Aspiration sous vide, une procédure utilisée dans le traitement chirurgical des fausses couches.
Annexe 1 - Classification des fausses couches
| Type | Clinique | USS transvaginal | Gestion |
| Menacée | Saignement léger +/- Douleur
Col fermé |
Grossesse viable |
|
| Inévitable | Saignements abondants, caillots, douleurs
Col de l'utérus ouvert |
Ouverture de l'orifice cervical interne
Le fœtus peut être viable ou non viable |
|
| Manqué | Asymptomatique ou menace de fausse couche, écoulements continus, utérus petit pour la date. | Absence de pulsation cardiaque fœtale chez un fœtus dont la longueur de la couronne est > 7 mm*. |
|
| Incomplet | POC** partiellement expulsé - Sx de fausse couche manquée ou saignements/ caillots | POC conservée, avec un diamètre endométrial A/P >15 mm ET la preuve qu'une grossesse intra-utérine était présente auparavant (USS/élimination clinique des caillots). |
|
| Compléter | Hx de saignement, de passage de caillots, de POC et de douleur. Sx s'est calmé/réglé maintenant. | Pas de POC dans l'utérus, avec un endomètre d'un diamètre inférieur à 15 mm ET une preuve antérieure de grossesse intra-utérine, c'est-à-dire un scanner. |
|
| Fosse septique | POC infecté : fièvre, rigidité, sensibilité utérine, saignements/écoulements, douleur | Leucocytose, élévation de la CRP + peuvent être des caractéristiques d'une fausse couche complète ou incomplète. |
|
*La longueur de la croupe doit être supérieure à 7 mm pour que vous puissiez vous prononcer avec précision sur les pulsations cardiaques du fœtus.
**POC - Produits de la conception
